来源:搜你想要的 点击数: 时间:03-20
·“如果未来移植手术能变成像输液打针一样安全常规的医疗操作,造血干细胞移植治疗可能会变成治疗艾滋病的常规手段,但就目前的科技和医疗发展水平来看,移植本身就是一项高风险操作,需要非常慎重。”
人类距离攻克艾滋病(AIDS)还有多远?
当地时间3月16日,美国加州大学洛杉矶分校(UCLA)的Yvonne Bryson博士和美国约翰霍普金斯大学(Johns Hopkins University)的Deborah Persaud博士等人在《细胞》(Cell)杂志上发文,分享了全球第一位感染艾滋病毒(HIV)后可能被治愈的有色人种女性。这是一名自称是混血儿的患有白血病和 HIV 的中年妇女,被称为“纽约病人”。
研究人员表示,该研究具有重要的临床意义,这是全球首例涉及脐带血干细胞移植的病例,这或将使更多患者获得治疗艾滋病的新方法。这一案例研究的初步细节已于2022年2月在美国第29届逆转录病毒与机会性感染会议(CROI)上公布。
研究人员称,该位“纽约病人”在感染艾滋病毒同时患有急性髓系白血病(AML)。在被诊断患上急性髓系白血病时,她已经接受了4年抗逆转录病毒(ART)治疗以控制体内的HIV,并且一直控制得不错,但仍能检测到HIV的存在。2017年,她成为首批接受CCR5Δ32/Δ32突变的脐带血干细胞移植治疗患者。此外,她还接受了来自直系亲属(父母、子女或兄弟姐妹)的部分匹配造血干细胞,在移植后37个月,她停止了ART药物治疗,并在彻底停止治疗后的14个月内仍没有检测出感染HIV的迹象。
目前全球共有5例通过造血干细胞移植被“治愈”的病例。在这位“纽约病人”之前,已有两名被成功治愈的艾滋病患者,分别是一名白人男性(柏林病人)和一名拉丁裔男性(伦敦病人)。不过,“柏林病人”Timothy Ray Brown已于2020年死于癌症;“伦敦病人”Adam Castillejo丧失了听力,并需要与多种感染作斗争。
2022年2月,这位“纽约病人”可能被“治愈”的细节在CROI会议上公开后,又有两例病例被先后报道:2022年7月,美国希望之城(City of Hope)研究团队报告了一名接受骨髓移植的66岁美国男性,被称为“希望之城病人”;2023年2月,德国杜塞尔多夫大学(Heinrich-Heine-Universit?t Düsseldorf)医院比约恩·埃里克·奥勒·简森(Bj?rn-Erik Ole Jensen)团队在《自然-医学》(Nature Medicine)报道了一名获得异体造血干细胞移植的“杜塞尔多夫病人”。
2023年2月22日,澎湃科技发文关注“杜塞尔多夫病人”的报道里,就有提及这位“纽约病人”,文章说:“‘纽约病人’和‘希望之城病人’则是在医学会议上报告的,尚未经医学期刊发表。”这一病例的详细情况今天得到《细胞》杂志的“正名”。追问|他治癌症时顺便治了艾滋病,异体造血干细胞移植靠谱吗?
四川大学华西医院感染性疾病中心副主任医师杜凌遥向澎湃科技表示:“造血干细胞移植方法更适用于同时患血液系统恶性肿瘤和艾滋病的人。这些成功案例也仅仅是个例,他给我们提供了一些启示,比如寻找到一种类似的靶向策略来医治HIV感染。对于个案的成功,我们需要有更多的数据来证明它的有效性和安全性。”
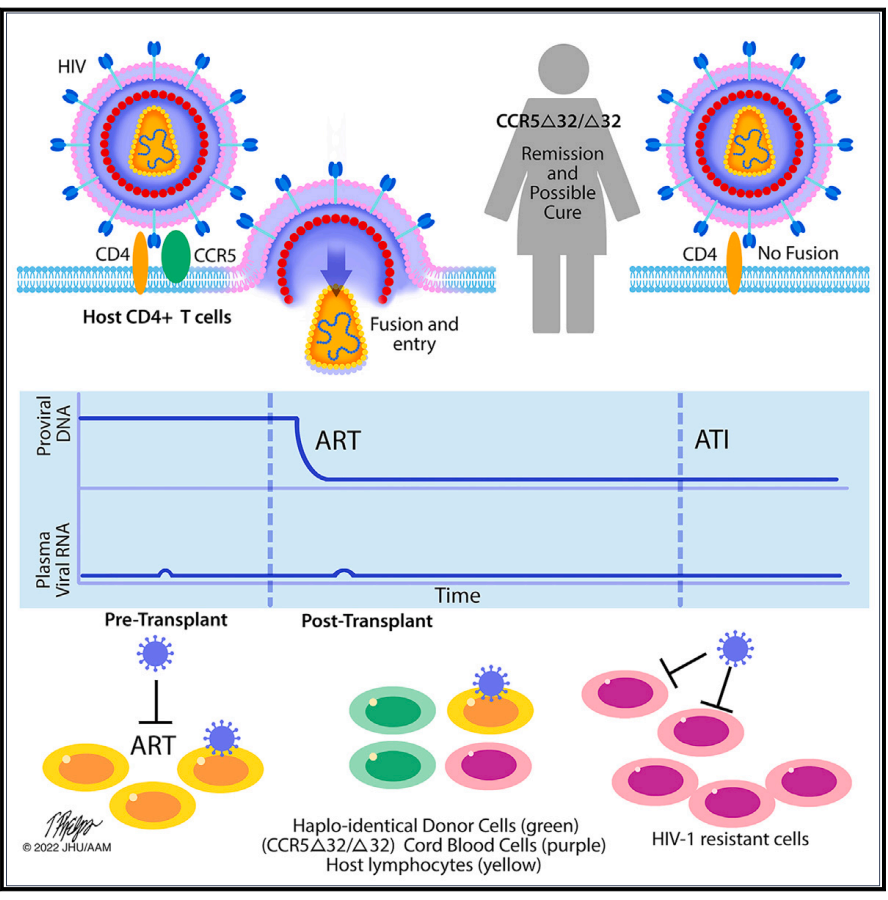
通过脐带血干细胞进行移植。图片来源:《细胞》
锁住HIV入侵淋巴细胞的大门
研究人员介绍,这名女性患者与上述两位艾滋病治愈者有着截然不同的经历,她在接受脐带血干细胞移植手术后的第17天就出院,并且未出现严重的感染现象。在此次研究中,移植方法相较以往有重大创新,在副作用和配型难这两方面解决了一定问题。
工作人员采用了成体干细胞和脐带血干细胞联合移植的方式:前者来自患者的成年亲属,用于快速恢复机体的血细胞群以减少感染并发症,后者来自无关的新生儿脐带血,携带抗HIV突变,负责长期的血液再造,和骨髓移植相比,脐带血干细胞适应性更强,排异反应等并发症的发生率相对较少。
患者先接受脐带血移植,进入体内的脐带血干细胞相当于一个强大的新生免疫系统。一天后再进行成体干细胞移植,它们繁殖迅速,但会随着时间推移而被脐带血细胞完全取代。
相比于成体干细胞,脐带血的适应性更强,无须与受体有高度HLA(人类白细胞抗原,HLA的匹配与否决定了移植后的免疫排斥反应程度)匹配即可用于移植,也更不容易引起并发症。因此在理论上,这种新方法的治疗群体更广泛,也对患者更加安全友好。
那么为什么必须是CCR5Δ32/Δ32突变的造血干细胞呢?这要从艾滋病病因说起。杜凌遥解释,HIV主要的攻击对象是人体免疫系统中最重要的CD4+T淋巴细胞。HIV会在CD4+T淋巴细胞中不断复制、增殖,同时还会杀死淋巴细胞,导致CD4+T淋巴细胞大量减少,人体就会丧失免疫功能,从而引起严重的机会性感染或是恶性肿瘤,最终导致死亡。
HIV之所以能长驱直入进入CD4+T淋巴细胞,是因为在CD4+T淋巴细胞表面有CCR5蛋白。它和CD4一起就像两把锁,被病毒同时扭动时就为HIV打开了一扇入侵的“大门”。“如果其中一把锁的锁孔消失了,这扇‘门’就打不开,所以当发生CCR5Δ32/Δ32这一基因突变时,病毒入侵CD4+T淋巴细胞的‘大门’就被锁死了,HIV也被阻挡在‘大门’外,使其不能再破坏CD4+T淋巴细胞。”杜凌遥说。
对艾滋病患者实施造血干细胞移植疗法,需要先让患者接受超大剂量放疗或化疗破坏原有的免疫系统,杀死大量已感染HIV的免疫细胞,然后再通过回输CCR5Δ32/Δ32突变的造血干细胞,重建正常造血和免疫功能。
“这种做法相当于摧毁了HIV存在的‘房间’,使之没有生存的土壤。对于HIV的漏网之鱼,也会因为回输干细胞分化而来的CD4+T淋巴细胞锁住了‘大门’,而无法进入新‘房间’。但是在清除血液中HIV的过程中,病人会面临巨大的感染风险,从移植新的造血干细胞到重建机体造血系统,这中间存在一个空档期,在此期间人体是几乎没有免疫力的;同时也存在移植失败的风险,这些都是此方法面临的巨大风险。”杜凌遥强调。
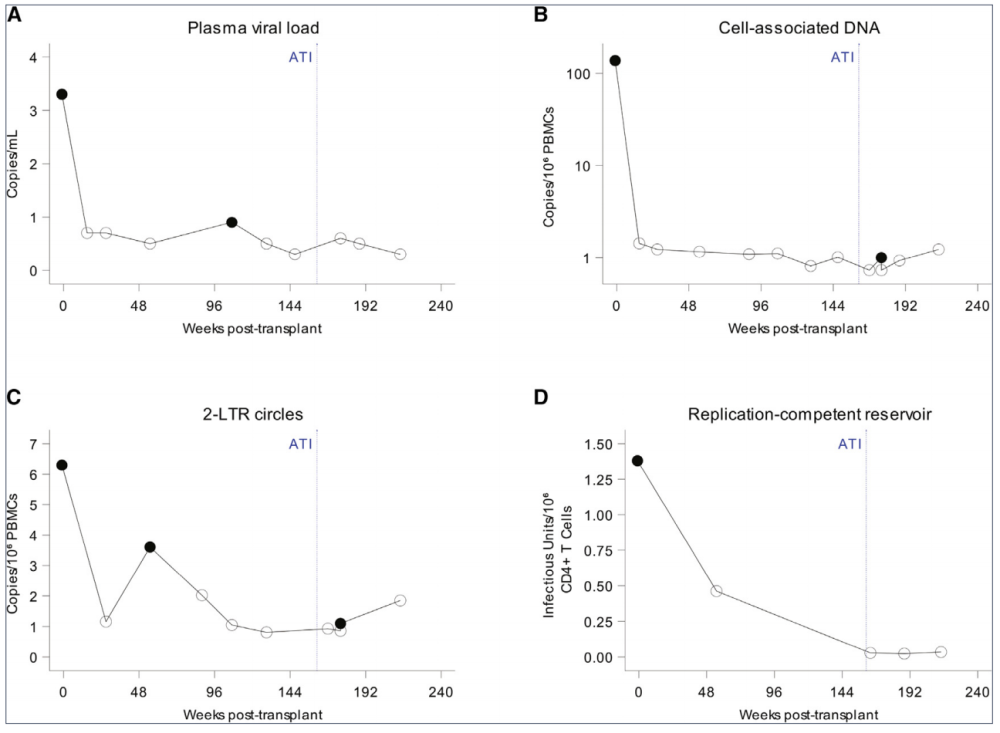
HIV-1持续性的生物标志物在移植前后的变化。图片来源:《细胞》
能作为艾滋病常规疗法吗
在杜凌遥看来,造血干细胞移植疗法要成为艾滋病常规疗法,还需要走较长的路。首先这位女性之所以接受造血干细胞移植手术,是因为她同时患有白血病和艾滋病,“柏林病人”也同时患有白血病和艾滋病,“伦敦患者”则是同时患有霍奇金淋巴瘤和艾滋病。“所以是血液系统疾病需要通过造血干细胞移植来医治,而不是把治疗艾滋病当成造血干细胞移植的主要目的。”
“更何况就像我刚才说的,在移植前要进行预处理,把体内所有白细胞都杀死,此时人体的免疫功能几乎为零。如果HIV感染者身体的各项机能都很差,那么此时非常容易发生感染。即使住进了百级层流无菌病房,由于人肠道等器官也存在细菌,因此一旦发生严重感染,有可能危及生命。即使不出现严重感染,还需要过排异关。造血干细胞移植后排异反应和并发症的发生率较高,存在一定的危险性。”杜凌遥表示。
此外,也是非常重要的一点,用来进行移植的造血干细胞要具有CCR5Δ32/Δ32突变。有统计表明,大约只有1%的欧洲人口有着CCR5Δ32/Δ32突变(野生型突变),非洲人中为零,亚洲仅少量人口拥有突变,中国鲜有发现。
当然,我们可以通过人为干预,比如基因编辑来帮助CCR5Δ32/Δ32发生突变。但这就涉及到医学伦理和安全性的问题。“我们只看到了它对治疗艾滋病毒的作用,但没看到它在人体身上可能产生的其他影响。陡然给人类基因库带来一个新的突变或者改变突变基因的丰度,后续这部分人患淋巴肿瘤的风险是否会增加?患其他疾病的风险是否会增加?这都是无法预知的,就好像打开了潘多拉魔盒。”杜凌遥说道。
他认为:“如果未来移植手术能变成像输液打针一样安全常规的医疗操作,造血干细胞移植治疗可能会变成治疗艾滋病的常规手段,但就目前的科技和医疗发展水平来看,移植本身就是一项高风险操作,需要非常慎重。”
- 上一篇:樊升海:给同事关于智能机器人对未来社会影响的简单回复:
- 下一篇:返回列表
广告推介
最新发布
- 大神介绍新毛豆互娱赢三张有没有挂,太坑了-原来有人开挂
- 盘点发生过的各种门事件,你知道多少件?
- 大神介绍快来偎麻雀有没有挂,太坑了-原来有人开挂
- 大神介绍牛大财神有没有挂,太坑了-原来有人开挂
- 分享给你们大唐内蒙古麻将有没有挂,太坑了-原来有人开挂
- 大神介绍家乡麻将有没有挂,太坑了-原来有人开挂
- 分享给你们功夫川麻麻将可不可以开挂—教你用辅助挂
- 如何从网上获取或找到自己想要的视频资源
- 大神介绍新河马互娱拼三张有没有挂,太坑了-原来有人开挂
- 大神介绍将军互娱斗地主有没有挂,太坑了-原来有人开挂
图文信息
最新视频
- 对话|中国首位视障律师金希:残障人士的人生也可以有不同选择_1
- 盐湖股份大宗交易成交12.07万股 成交额275.08万元
- 连跌7个交易日,“改名换姓”阻止不了360数科的股绩双杀
- 过个百十年,普通机器人普及了以后,不读书的人真的没戏了,连卖苦力的资格都没有
- 2023年大中城市联合招聘高校毕业生春季专场活动在江苏启动_2
- 华发股份:2022年年度业绩说明会定于2023年3月23日举行
热门事件
- 三元生物的巅峰启示
- 首尔中国文化中心成功举办“友城绘”中韩青少年绘画展_1
- Longchamp全球CEO Jean Cassegrain:期待在中国实现更多可能
- 本周冷空气再袭我国中东部 南方雨水上演“连续剧”_1
- 广东省肇庆市发布大雾黄色预警
- KBW地区银行板块指数抹去跌幅



